
 Sztuczne zapłodnienie lub sztuczne zapłodnienie jest jedną z metod technologii wspomaganego rozrodu, zaprojektowanych, aby pomóc kobietom zajść w ciążę, jeśli ona lub jej partner seksualny ma okoliczności, które uniemożliwiają poczęcie. Istotą technologii jest wprowadzenie do żeńskich narządów płciowych obcego materiału genetycznego (plemników) bez stosunku płciowego.
Sztuczne zapłodnienie lub sztuczne zapłodnienie jest jedną z metod technologii wspomaganego rozrodu, zaprojektowanych, aby pomóc kobietom zajść w ciążę, jeśli ona lub jej partner seksualny ma okoliczności, które uniemożliwiają poczęcie. Istotą technologii jest wprowadzenie do żeńskich narządów płciowych obcego materiału genetycznego (plemników) bez stosunku płciowego.
Podczas zapłodnienia in vitro zapłodnienie komórki jajowej przez plemniki następuje in vitro, czyli "in vitro", a sztuczne zapłodnienie zwiększa jedynie prawdopodobieństwo, że kobieta pocznie się po wprowadzeniu ejakulatu bezpośrednio do kanału szyjki macicy lub do jamy macicy..
Po raz pierwszy sztuczne zapłodnienie zostało przeprowadzone przez włoskiego naukowca pod koniec XVIII wieku, który w ramach eksperymentu opracował procedurę inseminacji psa. W Rosji sztuczną inseminację kobiety po raz pierwszy wykonała A. Shorokhova, a metoda ta została powszechnie przyjęta w latach 50. i 60. XX wieku..
W Federacji Rosyjskiej realizacja sztucznego unasienniania jest regulowana przez Min. Zdrowie nr 107 z 08/30/12, w którym przedstawiono procedurę stosowania technologii wspomaganego rozrodu i przeciwwskazań do ich stosowania.
Warunki sztucznej inseminacji
 Zabieg sztucznego zapłodnienia odbywa się kilka razy w okresie okołobojowym podczas jednego naturalnego cyklu menstruacyjnego, co zwiększa jego skuteczność. AI przeprowadza się dzień przed oczekiwaną owulacją, dniem owulacji i dzień po uwolnieniu jaja z pęcherzyka.
Zabieg sztucznego zapłodnienia odbywa się kilka razy w okresie okołobojowym podczas jednego naturalnego cyklu menstruacyjnego, co zwiększa jego skuteczność. AI przeprowadza się dzień przed oczekiwaną owulacją, dniem owulacji i dzień po uwolnieniu jaja z pęcherzyka.
Często AI wykonuje się po uprzedniej stymulacji owulacji hormonem folikulotropowym lub antyestrogenami.. W procesie przygotowania do sztucznej inseminacji plemniki podlegają specjalnej obróbce, po czym wyróżnia się najbardziej aktywne i żywotne plemniki.
Wskazania, przeciwwskazania do sztucznego zapłodnienia
Sztuczne zapłodnienie przeprowadza się w następujących sytuacjach:
- waginizm;
- zapalenie szyjki macicy;
- zaburzenia erekcji u partnera seksualnego;
- załamanie bliznowate szyjki macicy;
- malformacje macicy;
- niepłodność immunologiczna (wytwarzanie przeciwciał niszczących plemniki);
- hipoestrogenizm (gęsty śluz szyjki macicy, który utrudnia penetrację plemników do jamy macicy);
- idiopatyczna niepłodność;
- azoospermia;
- obciążona dziedzicznością od męża;
- niepłodne plemniki;
- Zakażenie wirusem HIV u partnera seksualnego;
- kobieta, która nie ma partnera seksualnego;
- niezgodność partnerów w czynniku Rhesus (ryzyko powstania konfliktu Rh podczas ciąży).
Wykonywanie procedury sztucznego zapłodnienia jest przeciwwskazane w obecności:
- somatyczne, choroba psychiczna kobiety, u której ciąża jest przeciwwskazana;
- poważne nieprawidłowości w rozwoju macicy, którym towarzyszy niemożność przeprowadzenia ciąży;
- guzy, torbiele jajników;
- jakakolwiek złośliwość;
- ostre lub zaostrzenie przewlekłej infekcji;
- niedrożność jajowodów;
- ciężka adenomioza;
- brak jajowodów, jajników lub macicy;
- Akinospermia (sztywność plemników) w partnerze seksualnym (najlepiej IVF).
Decyzję o przeprowadzeniu sztucznego unasienniania u pacjenta z jednym jajowodem lub częściową niedrożnością kanalikową podejmuje się indywidualnie, biorąc pod uwagę stopień niedrożności i prawdopodobieństwo zapłodnienia..
Przygotowanie
Przygotowanie do zabiegu dotyczy obu partnerów i obejmuje, oprócz koniecznego badania, zgodność z zaleceniami na etapie planowania ciąży (wzmocnienie odporności, przestrzeganie zasad zdrowego odżywiania i stylu życia, przyjmowanie witamin itd.). Etapy przygotowania do sztucznej inseminacji obejmują porady ekspertów, testy instrumentalne i laboratoryjne, przetwarzanie spermy.
Wymagani specjaliści
Partnerzy seksualni powinni odwiedzić następujących specjalistów:
- terapeuta zajmujący się korektą chorób przewlekłych;
- ginekolog w celu ustalenia patologii ginekologicznej;
- androlog do diagnostyki zaburzeń układu rozrodczego u mężczyzn;
- urolog, aby wykluczyć choroby urologiczne;
- mammolog do wykrywania patologii piersi;
- endokrynolog, aby wykluczyć endokrynopatię.
W razie potrzeby małżonkowie są powoływani do konsultacji z kardiologiem, onkologiem i innymi specjalistami..
Dodatkowe metody
Dodatkowe egzaminy obejmują zaliczenie testów i zaliczenie diagnostyki instrumentalnej:
- KLA, OAM (obaj partnerzy);
- biochemia krwi (dla pacjentów);
- krzepnięcie krwi (kobiety);
- infekcje narządów płciowych (oboje małżonkowie);
- krew na kiłę, zakażenie wirusem HIV, zapalenie wątroby (małżeństwo);
- Czynnik Rh, grupa krwi (dla mężczyzn i kobiet);
- spermogram;
- USG ginekologiczne, gruczoły sutkowe (dla pacjentów);
- fluorografia, EKG (małżeństwo);
- hormony płciowe (kobiety);
- hysterosalpingografia (ocena rury).
Po przejściu badania, kobieta (małżonek) podpisuje zgodę na sztuczne zapłodnienie..
Przygotowanie plemników
 Plemniki, które decydują się na wykorzystanie do inseminacji, muszą przejść określone leczenie, które trwa nie dłużej niż 3 godziny. Podczas leczenia ejakulatu, płyn nasienny jest oddzielany od aktywnych komórek płciowych, co eliminuje wejście do jamy macicy antygenowych białek i prostaglandyn, które mogą wywoływać skurcze narządu lub wstrząs anafilaktyczny. Również w płynie nasiennym zawiera czynniki, które zmniejszają płodność plemników. Leczenie ejakulatu obejmuje nie tylko oczyszczanie go z płynu nasiennego, ale także eliminowanie komórek nabłonka, martwych i nieaktywnych plemników, białych krwinek i bakterii..
Plemniki, które decydują się na wykorzystanie do inseminacji, muszą przejść określone leczenie, które trwa nie dłużej niż 3 godziny. Podczas leczenia ejakulatu, płyn nasienny jest oddzielany od aktywnych komórek płciowych, co eliminuje wejście do jamy macicy antygenowych białek i prostaglandyn, które mogą wywoływać skurcze narządu lub wstrząs anafilaktyczny. Również w płynie nasiennym zawiera czynniki, które zmniejszają płodność plemników. Leczenie ejakulatu obejmuje nie tylko oczyszczanie go z płynu nasiennego, ale także eliminowanie komórek nabłonka, martwych i nieaktywnych plemników, białych krwinek i bakterii..
Rodzaje przetwarzania nasienia:
- Metoda pływania. Ejakulat umieszcza się w medium płuczącym, po którym ruchliwe i aktywne plemniki wypływają na powierzchnię. Czas prania około 2 godzin.
- Mycie. Odnosi się do najprostszych sposobów. Polega ona na usunięciu płynnej części materiału biologicznego, a pozostałość zawieszona jest w środowisku płuczącym zawierającym antybiotyki i pentoksyfilinę. Następnie osad odwirowano, przemyto i ponownie odwirowano. Procedura trwa około 60 minut..
- Odwirowanie. Po przemyciu i oddzieleniu leukocytów, bakterii i nieaktywnych plemników, rozcieńczony biomateriał poddaje się podwójnemu wirowaniu, uzyskując gradient gęstości. Czas trwania około 60 minut.
- Filtracja plemników. Umyte i odwirowane ejakulaty umieszcza się na włóknie szklanym w celu przefiltrowania nasienia..
Wybór metody otrzymywania biomateriału zależy od obecności aktywnych i dojrzałych plemników o normalnej strukturze..
Odmiany sztucznej inseminacji
Istnieją 2 opcje sztucznego zapłodnienia:
- Homologia lub zapłodnienie spermą stałego partnera / męża. Można użyć świeżo uzyskanego biomateriału lub nasienia po kriokonserwacji. Plemniki męża są zamrażane przed sterylizacją, w przeddzień cytostatyków lub radioterapii..
- Metoda heterologiczna lub inseminacja za pomocą nasienia dawcy. Przeprowadza się ją w obecności wskazań od męża (azoospermia, oligostenospermia i inne czynniki). Łączenie nasienia dawcy z mysimi plemnikami jest przeciwwskazane, co pogarsza jakość biomateriału dawcy, ale zwiększa szanse poczęcia. Przed wykonaniem AI przeprowadza się test penetracji męskich komórek rozrodczych dawcy i regularnego partnera w śluz szyjki macicy. Jeśli nasienie małżonka wnika w śluz jest gorsze, inseminacja jest wykonywana przez nasienie dawcy..
Zgodnie z techniką procedur produkcyjnych wyróżnia się:
- Inwazyjne zapłodnienie szyjki macicy. Uważany za najłatwiejszy zabieg, plemniki są wstrzykiwane do mózgu..
- Inseminacja domaciczna. Biomateriał wprowadza się do jamy macicy..
- In-tube insemination. Wprowadzenie plemników do jajowodu z owulowanego jajnika. Skuteczność tego rodzaju inseminacji nie przekracza urządzenia wewnątrzmacicznego..
- Wewnątrzoczojnikowa inseminacja dootrzewnowa. Biomateriał potraktowany cieczą, która poprawia aktywność plemników, wstrzykuje się do macicy pod ciśnieniem, w wyniku czego komórki rozrodcze natychmiast przenikają przez rurki do jamy brzusznej, gdzie wzrasta prawdopodobieństwo zapłodnienia jaja właśnie uwolnionego z pęcherzyka. Stosowany w przypadku niepłodności idiopatycznej lub nieudanej inseminacji domacicznej.
Jak sztuczne zapłodnienie
Małżonkowie są w klinice w wyznaczonym terminie. Ejakulat jest zbierany od partnera i przetwarzany, kobieta poddawana jest badaniu ultrasonograficznemu jajników w celu potwierdzenia owulacji. Zabieg wykonywany jest w trybie ambulatoryjnym..
Zwróć uwagęSztuczne zapłodnienie jest praktycznie bezbolesne i może powodować jedynie niewielki dyskomfort..
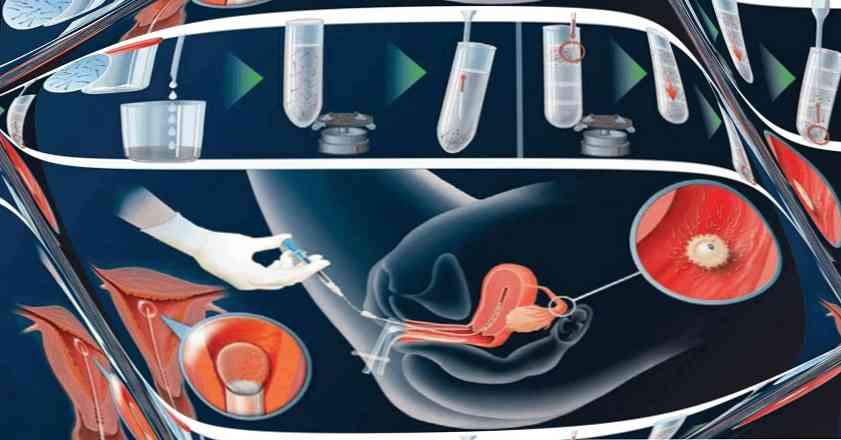 Po umieszczeniu pacjenta na fotelu ginekologicznym biomateriał zbiera się w strzykawce, do której przyczepiona jest tępa końcówka (inseminacja wewnątrzszpitalna) lub cewnik z tworzywa sztucznego (inseminacja domaciczna). Lustra są wkładane do pochwy i wstrzykiwane za pomocą nasienia. Po włożeniu materiału na szyi założona jest szyjkowa nasadka zapobiegająca wyciekowi nasienia. Pacjent pozostaje w pozycji leżącej przez 45 - 60 minut, po czym wraca do domu..
Po umieszczeniu pacjenta na fotelu ginekologicznym biomateriał zbiera się w strzykawce, do której przyczepiona jest tępa końcówka (inseminacja wewnątrzszpitalna) lub cewnik z tworzywa sztucznego (inseminacja domaciczna). Lustra są wkładane do pochwy i wstrzykiwane za pomocą nasienia. Po włożeniu materiału na szyi założona jest szyjkowa nasadka zapobiegająca wyciekowi nasienia. Pacjent pozostaje w pozycji leżącej przez 45 - 60 minut, po czym wraca do domu..
Stopniowe prowadzenie sztucznej inseminacji
Przygotowania do sztucznej inteligencji rozpoczynają się tydzień przed jej wdrożeniem. Mężczyzna powinien powstrzymać się od odwiedzania łaźni, saun, eliminowania hipotermii, stresu i ograniczania wysiłku fizycznego.. Poddanie się plemnikom wymaga abstynencji seksualnej przez 3 dni. Ponadto zaleca się, aby mężczyzna porzucił konsumpcję alkoholu, palił papierosy lub zmniejszył liczbę wypalanych papierosów. 1 - 1,5 godziny przed zabiegiem partner przekazuje nasienie za pomocą masturbacji. Przy niewielkiej ilości ejakulatu stosuje się metodę gromadzenia nasienia (wytrysk jest przekazywany kilka razy, a następnie zamrażany).
Pacjent musi także zrezygnować z alkoholu i palenia, aby uniknąć stresu, ograniczyć wysiłek fizyczny, powstrzymać się od stosunku seksualnego przez 3-5 dni (z wyłączeniem spontanicznej owulacji).
Zalecenia po AI:
- brak kąpieli w dniu AI;
- abstynencja seksualna przez 3 dni po zabiegu;
- odmowa podnoszenia ciężarów i ćwiczeń fizycznych (wywołuje niepowodzenia w przypadku zapłodnienia);
- odmowa złych nawyków i leków bez recepty;
Pacjent ma zaplanowany powrót do lekarza w 12 do 14 dni po procedurze dostarczania hCG, potwierdzając zapłodnienie, implantację i ciążę..
Możliwe powikłania
Sztuczna inseminacja odnosi się do technik minimalnie inwazyjnych, więc ryzyko różnych powikłań jest minimalne, ale jest miejsce, gdzie należy:
- Zespół bólu. Być może pojawienie się bólu w dolnej części brzucha po wprowadzeniu biomateriału, z powodu rozszerzenia cewnika kanału szyjki macicy metodą inseminacji domacicznej.
- Reakcja Vasovagala. Spowodowane jest to szorstkimi manipulacjami lekarza podczas pracy z szyją, co powoduje podrażnienie włókien nerwowych, rozszerzanie reakcji naczyń krwionośnych, spadek ciśnienia krwi i zmniejszenie częstości tętna. Próba podjęcia pozycji pionowej przez pacjenta wywołuje wypływ krwi z mózgu i ostrą niewydolność naczyń (omdlenia).
- Reakcja alergiczna. Zaobserwowano wprowadzenie do jamy macicy słabo oczyszczonego plemnika. W towarzystwie jaskrawoczerwonej wysypki, redukcji ciśnienia, drżenia, dreszczy. W ciężkich przypadkach rozwija się wstrząs anafilaktyczny..
- Zespół hiperstymulacji jajników. Rozwija się na tle przyjmowania leków stymulujących owulację. W połączeniu z powstawaniem obustronnych torbieli jajnika o znacznym rozmiarze i bólu.
- Zakażenie narządów płciowych. Podczas zabiegu dochodzi do naruszenia zasad aseptyki.
- Ciąża pozamaciczna. Może wystąpić podczas przeprowadzania AI u pacjentów z częściową niedrożnością rurkową lub infantylizmem układu rozrodczego (długie, cienkie i obciśnięte rurki).
- Ciąża mnoga. Występuje, gdy owulacja jest stymulowana lekami (kilka pęcherzyków dojrzewa w tym samym czasie).
Skuteczność
Eksperci od reprodukcji zalecają nie więcej niż 4 próby AI, z których niepowodzeniem należy szukać innej przyczyny niepłodności i przejść do IVF. Ustalono, że ciąża rozwija się u 87% kobiet poddanych sztucznej inseminacji przez 3 kolejne cykle, a możliwość zapłodnienia w kolejnych 6 procentach.. Średnio sukces sztucznej inteligencji wynosi 12% (maksymalnie 40%) i zależy od następujących czynników:
- wcześniejsza stymulacja jajników;
- wiek (do 30 lat);
- stan jajowodów, przydatność podszewki macicy;
- płodność plemników.
Sozinova Anna Vladimirovna, ginekolog-położnik

